
Pathophysiology of Heart
Failure
La dizione italiana "scompenso cardiaco congestizio” che definisce la sindrome caratterizzata da una incapa-cità del cuore a mantenere adeguata la portata cardiaca alle esigenze metaboliche dei tessuti,non soddisfa piena-mente. Essa è la dizione che corrisponde alla quella anglosassone di “congestive heart failure”. La suddetta espres-sione nosografica, dicevamo che non ci soddisfa a pieno e questo, per varie ragioni: in primis l’aggettivo congestizio non è sicuramente corretto, in quanto i pa-zienti che presentano sintomi e segni di congestione, so-no solo 20-30%.Questa precisazione non ha solo il ca-rattere del miglioramento della dizione nosologica, ma ha un’ impatto pratico assai importante, nel senso che se il Medico,per porre la diagnosi di insufficienza cardiaca do-vesse attendere di obiettivare i segni e i sintomi di con-gestione, potrebbe perdere tempo prezioso per porre la diagnosi e per iniziare il trattamento. Anche il termine "scompenso o fallimento cardiaco” non è corretto in quanto vi sono numerosi pazienti che, anche in presenza di una ridotta frazione di eiezione, possono sostenere una attività fisica vicina al normale; inoltre il termine esprimerebbe un danno permanente e irreversibile, men-tre oggi sappiamo che il precoce ricorso ad un adeguato trattamento farmacologico,particolarmente nella fase a-sintomatica della sindrome, può ritardare o evitare la pro-gressione della malattia. In italiano la sindrome può essere meglio identificata con la dizione "insufficienza cardiaca”, la quale in definitiva sembra più appropriata di quella di "scompenso cardiaco congestizio di cuore”, in quanto può esprimere tutte le fasi evolutive e i quadri sindromici che la caratterizzano. Nell’ambito della classi-ficazione della sindrome, Francesco Fedele, a seconda dello stadio clinico in cui la sindrome si presenta, distin-gue 4 quadri di insufficienza cardiaca:
- "potenziale”,
- "pre-clinica”,
- "clinica”
- "avanzata”.
Esiste un' altra classificazione dell'insufficienza cardiaca proposta dall'American College of Cardiology e dall'Ame-rican Heart Association (ACC/AHA) che prevede una suddivisione in 4 stadi: A, B, C e D.

Gli studiosi hanno formulato una stadiazione dell'insuffi-cienza cardiaca sulla base delle alterazioni strutturali.La stadiazione consente di impostare la terapia con l'obiet-tivo di migliorare i sintomi, la capacità funzionale e la qualità della vita, prevenire l’ospedalizzazione e ridurre la mortalità.

I pazienti che appartengono allo stadio A sono i pazienti ad alto rischio, senza sintomi (negli Stati Uniti i pazienti appartenenti a questo stadio sono circa 60 milioni). In questi pazienti che sono a a rischio di sviluppare l'in-sufficienza cardiaca (stadio A), asintomatici ed esenti da disfunzione ventricolare,è considerato ragionevole utiliz-zare il dosaggio dei peptidi natriuretici (BNP e NT-pro-BNP) per identificare quelli che meritano un approfondi-mento diagnostico. Sulla scorta dei risultati dello studio SPRINT, che ha documentato i benefici, anche in termini di riduzione dell’incidenza dell'insufficienza cardiaca, del-la strategia di perseguire il target di 130/80 mmHg. I pazienti che appartengono allo stadio B sono i pazienti ancora senza sintomi, ma con un difetto cardiaco strutturale accertato, essi sono intorno a 10 milioni. Infine i pazienti che appartengono allo stadio C e D sono i pazienti con sintomi e sono 5 milioni.
Un altro argomento che merita di essere rivisitato riguar-da l'eziologia dell’ insufficienza cardiaca. In questi ultimi anni i fattori eziologici dell’insufficienza cardiaca hanno subito una significativa modificazione; mentre negli anni '50 e '60 del secolo scorso l’ipertensione arteriosa e le malattie valvolari post-reumatiche erano la causa più fre-quente, ai giorni nostri è la malattia coronarica ad occu-pare il primo posto tra i fattori eziologici. In particolare negli Stati Uniti l’eziologia dell’insufficienza cardiaca nel 70-80% dei casi è la malattia coronarica.
La malattia coronarica non solo ne è la causa più frequente, ma ne condiziona anche la gravità e la prognosi, nel senso che l’insufficienza cardiaca ad eziologia coronarica si presenta in forma più grave e la morte improvvisa è la causa principale dei decessi. Analizzando lo studio pubblicato a cura della Duke University in cui sono stati studiati 2 gruppi di pazienti simili per quanto riguarda la FE (20 %) e le caratteristiche cliniche, ma differenti per la presenza o assenza di malattia coronarica,è risultato assai evidente che i pazienti con insufficienza cardiaca e malattia coronarica hanno mostrato una prognosi peggiore rispetto a quelli con insufficienza cardiaca senza coronaropatia. Gli studi epidemiologici hanno evi-denziato che l’insufficienza cardiaca è una sindro-me ad elevata prevalenza. Questa osservazione è in contrasto con i recenti progressi ottenuti nel trattamento delle malattie cardiovascolari nella fase acuta. Difatti benché in questi ultimi decenni, la mortalità nella fase acuta delle malattie cardio-vascolari ed in particolare delle malattie coronari-che abbia ottenuto una riduzione superiore al 50%, la prevalenza di insufficienza cardiaca sta mostrando un progressivo incremento. Sull’incre-mento della prevalenza gioca un ruolo importante non solo il miglioramento medico e chirurgico delle malattie cardiovascolari ma anche l’aumento dell’aspettativa di vita nelle popolazioni civilizza-te.La prevalenza di insufficienza cardiaca è dell’ 1% nei soggetti di età compresa tra 50 e 59 anni, ma raggiunge il 10% nei soggetti di età superiore ai 75 anni. In termini assoluti,negli Stati Uniti di America,la prevalenza è di circa 5 milioni, ma la prevalenza dei pazienti con insufficienza cardiaca nella fase ancora asintomatica è addirittura di 15 milioni.Riguardo alla sua incidenza,in America sono circa 400.000 i pazienti nei quali ogni anno viene posta la diagnosi di insufficienza cardiaca. L’insufficienza cardiaca ha un peso assai importante sulla morbilità. In questi ultimi anni è stato osservato un incremento del numero dei ricoveri ospedalieri per insufficienza cardiaca,che potremmo definire di tipo iperbolico; mentre infatti nel 1990 negli USA sono stati circa 1 milione i ricoveri ospedalieri, nel 1995 e cioè dopo appena 5 anni i ricoveri hanno avuto un incre-mento del 50 % raggiungendo la cifra di un milione e mezzo. Attualmente negli USA l’insuffi-cienza cardiaca è responsabile di circa 3.000.000 ricoveri ospedalieri all'anno (in Italia i dati del Mi-nistero della Sanità relativi al numero di dimissio-ni per insufficienza cardiaca e shock hanno mo-strato che da 86.235 dimissioni del 1995 si è pas-sati a 170.972 nel 1999).La mortalità dei pa-zienti con insufficienza cardiaca a 6 anni è pari all’ 80% nei pazienti di sesso maschile e al 65% nei pazienti di sesso femminile.In Italia,lo studio TEMISTOCLE ha mostrato che il 5% dei pazienti muore durante il ricovero in ospedale;il 15% muore entro 6 mesi dalle dimissioni e il 45% ritorna in ospedale almeno una volta entro 6 mesi dalle dimissioni.

La mortalità varia a seconda della gravità della sindrome; i pazienti in IV classe NYHA hanno una mortalità assai più elevata dei pazienti delle classi funzionali più basse. Ciononostante anche nei pazienti nei quali è stata posta la diagnosi di insufficienza cardiaca di grado lieve (la cosiddetta “Mild Heart Failure” degli Autori di lingua in-glese) e cioè nei pazienti con FE < 40% ma asintomati-ci, la mortalità è abbastanza elevata in quanto a distanza di 2 anni essa raggiunge il 10-15% ed inoltre nella stra-grande maggioranza dei casi trattasi di morte improvvisa (30-80%).Riguardo all’incidenza di morte improvvisa vi è da segnalare che essa tende a decrescere con il peggio-ramento della classe NYHA, nel senso che essa è relati-vamente più elevata nei pazienti delle classi funzionali più basse,mentre è assai più bassa nei pazienti delle classi funzionali più compromesse (50-80% nei pazienti in ll classe,30-50% nei pazienti in III e 5-30% nei pazienti in IV classe NYHA).

Alla luce di queste considerazioni epidemiologiche non sembra corretto definire "lieve" una condizione morbosa che è causa di mortalità a 2 anni nel 10-15% dei casi. Inoltre bisogna porre l’attenzione sulla elevata prevalen-za di questa fase della condizione morbosa; mentre sono circa 200.000 i pazienti con insufficienza cardiaca in IV classe NYHA, sono più di 5 milioni i pazienti in II classe NYHA e addirittura sono circa 15 milioni i pazienti che non hanno sintomi. In Italia la stima della prevalenza dei casi sintomatici e asintomatici di insufficienza cardiaca sembra che possa aggirarsi intorno a 3.000.000 (dati ISTAT e rapporto SVIMEZ-2000). La proiezione demo-grafica, per i prossimi 40 anni, dell’ incidenza dell' insuf-ficienza cardiaca che si suppone potrà verificarsi nella popolazione generale dei soggetti di età uguale o superiore a 65 anni, rivela un impressionante incremento dei ricoveri ospedalieri, dei decessi e quindi delle spese attribuiti a tale malattia.
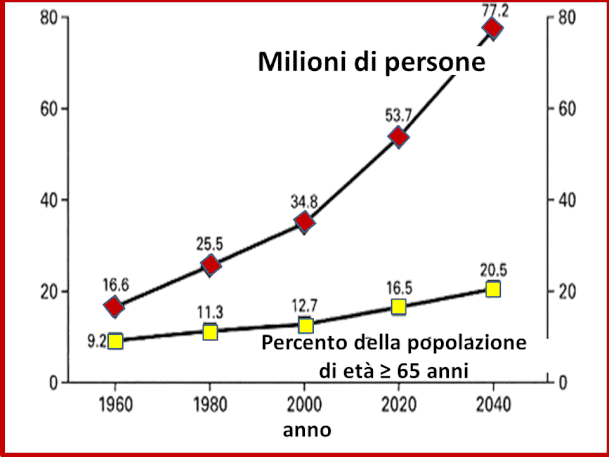
Porre la diagnosi tempestivamente di disfunzione ven-tricolare nella fase asintomatica significa poter iniziare precocemente un adeguato trattamento farmacologico. La forte prevalenza dell’ insufficienza cardiaca gioca un ruolo importante non solo per le conseguenze sulla mor-bilità e sulla mortalità ma anche per le conseguenze dal punto di vista economico. Negli USA la spesa sanitaria per insufficienza cardiaca, senza considerare la perdita di produttività ad essa conseguente, ha un costo eco-nomico che supera gli 11 miliardi di dollari all’anno. In Italia se si considera la tariffa relativa al DRG 127 e si moltiplica per il numero dei ricoveri nelle Unità Operative di Medicina e di Cardiologia è possibile ipotizzare che la spesa si aggiri intorno a 570 milioni di EURO; poiché la spesa economica ospedaliera rappresenta solo il 60-70%
della spesa totale si può ipotizzare che per lo scompen-so cardiaco la spesa economica sia di 6-7 milioni di euro all’anno che è pari all’1,4% della spesa sanitaria totale.
Se noi osserviamo la fisiopatologia dell'insufficienza car-diaca, ci rendiamo conto che molte volte ci troviamo di fronte ad uno scompenso cardiaco che non ha riper-cussioni emodinamiche, ma con un’ abnorme attivazione neuro-ormonale (incremento dell’ attivazione del sistema renina-angiotensina e del sistema nervoso simpatico). L'attivazione neuro-ormonale comincia dopo un insulto iniziale che può essere un infarto del miocardio, l’iper-tensione arteriosa, il diabete,etc (J Am Coll Cardiol 2001; 38: 201-2113).
Questo insulto iniziale ed in particolare se trattasi di infarto del miocardio, può portare allo stadio C e D. Questo ci dice che non dobbiamo aspettare che il pa-ziente abbia sintomi per iniziare il trattamento. Se si a-spetta che i pazienti abbiano sintomi, la maggior parte di essi potrebbe avere una prognosi infausta, ancor prima di avere sintomi.

Per questo dobbiamo iniziare il trattamento quando il pa-ziente si trova nello stadio A, cioè quando il paziente ha una malattia ischemica o il diabete o l’ipertensione arte-riosa, al fine di prevenire la morte improvvisa, che carat-terizza il decorso clinico di molti di questi pazienti.
Dallo stadio A molti pazienti passano allo stadio B e cioè nella fase della disfunzione miocardica ancora asin-tomatica, la quale è importante che sia trattata quanto più precocemente possibile. Sui vantaggi che possono derivare da un trattamento precoce dei pazienti che si trovano nello stadio B, cioè nella fase ancora asinto-matica dell’ insufficienza cardiaca vi sono evidenze pro-venienti da numerosi trials. I primi risultati sull’efficacia dl trattamento dell’insufficienza cardiaca asintomatica pro-vengono dallo studio SOLVD-Prevention. Esso è stato condotto su 4.228 pazienti con disfunzione ventricolare sinistra asintomatica; i pazienti sono stati randomizzati a placebo e Enalapril; i risultati hanno messo in evidenza che per l’end point mortalità non si sono osservate differenze significative tra i due gruppi (RR-8%), vero-similmente alla ridotta incidenza di mortalità nei 2 gruppi per la modesta gravità della sindrome, mentre le differenze riguardo agli altri end-point sono risultate assai significative: in particolare al follow-up nel gruppo Enala-pril si è avuta una significativa riduzione dell’end-point insufficienza cardiaca sintomatica (-29%) e dell’ end-point morte + ospedalizzazione (-20%). I pazienti del braccio placebo hanno sviluppato una insufficienza car-diaca sintomatica in un tempo medio di 8,3 mesi. Anche negli anziani sono stati osservati effetti vantaggiosi. Uno studio ha arruolato 477 pazienti di età media 79+-8 anni con precedente infarto del miocardio e disfunzione del ventricolo sinistro (FE ≤ 40%); di essi 89 pazienti (19%) erano trattati con ACE-inibitori da soli, 107 erano trattati con β-bloccanti da soli, 132 (28%) con ACE-inibitori e β-bloccanti e 149 con nessuno dei due farmaci. Ad un follow-up di 31+-19 mesi il modello di regressione secondo Cox ha mostrato che con la com-parazione con i pazienti che non assumevano nessuno dei due farmaci, i pazienti che assumevano ACE-inibitori avevano una riduzione del 17% di eventi coro-narici, mentre quelli che assumevano β-bloccanti avevano una riduzione del 25%; la riduzione era addirittura del 37% nei pazienti che assumevano tutte e due i farmaci. La riduzione del rischio di insufficienza congestizia era del 32% nei pazienti che assumevano ACE-inibitori da soli, del 41% nei pazienti che assumevano β-bloccanti e del 60% nei pazienti che assumevano tutte e due i farmaci. L’effetto favorevole del trattamento con β-bloccanti, nei pazienti con disfunzione ventricolare sini-stra, è stata dimostrata anche con l’uso di altri β-bloc-canti come il carvedilolo (studio CAPRICORN). Se si considera che nell'insufficienza cardiaca ha un ruolo fondamentale l'attivazione neuro-ormonale, si compren-de come le 2 categorie di farmaci, che modulano l'attività neuro-ormonale, hanno effetti favorevoli non solo sulla riduzione della sintomatologia ma anche sulla soprav-vivenza. Le moderne acquisizioni fisiopatologiche hanno avuto un impatto importante dal punto di vista tera-peutico che al contrario degli inotropi e dei vasodi-latatori, numerosi studi randomizzati hanno dimostrato che solo i farmaci che modulano l’attivazione neu-ro-ormonale come gli ACE-inibitori, i β-bloccanti e gli an-tialdosteronici sono capaci di indurre una riduzione della mortalità e delle ospedalizzazioni, con notevole miglio-ramento della qualità della vita in tutte le classi funziona-li dello scompenso.Solo ACE-in e β-bloccanti indu-cono un aumento della sopravvivenza vedi tab 1.

Dopo un infarto miocardico acuto, specie se transmurale ed esteso, si verificano quasi immediatamente variazioni della forma e delle dimensioni del ventricolo sinistro in quanto la zona di tessuto perfusa dal vaso occluso, non è più capace di contrarsi normalmente, ed è soggetta a forze generate dal rimanente miocardio vitale. Questi precoci cambiamenti morfologici sono di solito reversibili e dipendono dalla precocità della riperfusione, dall’esten-sione dell’area necrotica e dalla terapia instaurata nella fase postacuta. Infatti se non avviene la riperfusione o se essa è tardiva si instaura una progressiva modificazione delle dimensioni, della forma e della funzione del cuore. Questo processo, che può produrre gravi alterazioni del-la topografia ventricolare sia nelle zone interessate dalla necrosi, che di quelle vicine, viene definito “rimodella-mento” e, in base all’entità e alla sequenza temporale con cui si manifesta, può avere ripercussioni sfavorevoli sia sulla morfologia del cuore che sulla prognosi.

In seguito ad un infarto del miocardio, l’espansio-ne è la complicanza relativamente più frequente ed è riscontrabile all’autopsia in circa il 40% dei pazienti reduci da un evento infartuale. Il pro-cesso si realizza in un periodo di tempo che varia da poche settimane ad alcuni mesi. L’espansione si osserva più frequentemente nei pazienti con in-farto miocardico transmurale esteso,che sono pertanto più esposti al rischio di sviluppare aneu-risma della parete miocardica con conseguente possibile rottura di cuore.L’aneurisma ventricolare è una complicanza che interessa con maggiore frequenza gli infarti anteriori: l’85% degli aneuri-smi infatti sono localizzati a livello apicale o ante-ro-settale e solo il 5-10% in sede infero-posterio-re.Quando viene effettuata una tempestiva tera-pia riperfusiva sia farmacologica,che meccanica, l’incidenza di una deformazione aneurismatica è molto meno frequente rispetto all’era prefibrinoli-tica.La funzione contrattile globale,calcolata come frazione di eiezione, si riduce in modo proporzio-nalmente all’estensione della dilatazione, mentre, la gittata sistolica può mantenersi entro limiti ac-cettabili;questo perché le risposte compensatorie acute e a lungo termine sono volte proprio a mantenere adeguata la gittata sistolica qualora la frazione di eiezione diminuisca.

Questi meccanismi compensatori si rivelano di regola però insufficienti se la regione fibrotica interessa più del 20% della circonferenza del ventricolo sinistro.Questa condizione stimola una risposta neuroendocrina e neuro-umorale generale con effetti a lungo termine sulla strut-tura e sulla funzione cardiaca che promuovono il proces-so di rimodellamento cardiaco.L'attivazione neuro-ormo-nale comincia dopo un insulto iniziale che può essere un infarto del miocardio, l’ ipertensione arteriosa, il diabete, etc (J Am Coll Cardiol 2001; 38: 201-2113);
In pratica quando compare una significativa compromis-sione della contrattilità miocardica o quando si realizza un sovraccarico emodinamico sia sistolico che/o diasto-lico sul cuore,intervengono alcuni meccanismi compen-satori:
1) meccanismo di Maestrini-Starling che consente, me-diante un allungamento dei sarcomeri, una più efficiente sovrapposizione dei miofilamenti.In altri termini mediante la dilatazione della camera ventricolare, si realizza una migliore performance contrattile;
2) una ipertrofia delle pareti cardiache con o senza dila-tazione della camera ventricolare, che aumenta la con-trattilità della massa muscolare;
3)un aumento dell'attività simpatica neuronale e/o sur-renalica che,mediante la stimolazione noradrenergica, induce un aumento della frequenza cardiaca e della for-za di contrazione.Questi meccanismi di compenso che in condizioni basali possono risultare sufficienti a mantene-re la funzione contrattile globale,risultano insufficienti in occasione di un aumento delle richieste metaboliche ed emodinamiche. Se non si interviene adeguatamente in questa fase,l'insufficienza cardiaca passa alle fasi più a-vanzate, caratterizzate da una ulteriore riduzione della portata cardiaca e poi verso lo scompenso congestizio conclamato. Mentre la portata cardiaca tende a ridursi e la frazione d' eiezione ventricolare continua a scendere, i volumi ventricolari telediastolico e telesistolico aumenta-no. A questo punto compaiono altri meccanismi di com-penso volti a mantenere adeguata la perfusione degli organi vitali come il cuore, il rene, il cervello; e questo avviene attraverso una redistribuzione della portata cardiaca.
Questi meccanismi di compenso risultano però addirit-tura dannosi in quanto, per mantenere la perfusione negli organi vitali, inducono:
a) una vasocostrizione periferica che aumenta la pressio-ne arteriosa e quindi il post-carico;
b) una eccessiva ritenzione idrosalina che aumenta il ri-torno venoso e quindi il pre-carico.

In altri termini questi meccanismi producono dun-que un ulteriore sovraccarico per il cuore sia in termini di pre-carico che di post-carico. E' dunque necessario che un insulto cardiaco iniziale, debba essere controllato precocemente per evitare che il
processo possa produrre ipertrofia, necrosi, apop-tosi dei miociti, sviluppo di fibrosi, progressi della dilatazione ventricolare sinistra,modificazione del-la geometria miocardia e concomitante disfunzio-ne sistolica o\e diastolica con progressione verso lo scompenso conclamato (Gheorghiade M, Bonow RO,Circulation 1998;97:282-289).

In sintesi l'insufficienza cardiaca è la conseguenza di alterazioni che interessano una delle determi-nanti fisiologiche della portata cardiaca, vedi figu-ra sottostante.

La funzione cardiaca dipende quindi dal pre-carico (riempimento), dal post-carico (resistenza allo svuotamento e dalla contrattilità. Pertanto una al-terazione della funzione cardiaca può quindi con-seguire a modificazioni del pre-carico, del post-carico e della contrattilità o dalla combinazione di più fattori. A tutto questo si associa un'attivazione del sistema neuro-ormonale, che inizialmente ha una funzione adattativa per poi divenire addirittu-ra disadattativa.

Sia che trattasi di scompenso primariamente si-stolico o primariamente diastolico e qualunque sia il ventricolo coinvolto, si possono avere diversi a-dattamenti emodinamici, renali e neuro-ormonali che,a breve termine sono finalisticamente utili,ma a lungo termine innescano un circolo vizioso che tende inevitabilmente a peggiorare la funzione ventricolare.I meccanismi attraverso cui un pa-ziente asintomatico con una disfunzione cardiaca sviluppa una insufficienza cardiaca progressiva non sono ben conosciuti, ma tutto inizia con la ri-tenzione renale di Na e acqua, che è secondaria alla ridotta perfusione renale. A mano a mano che la funzione cardiaca peggiora,il flusso ematico re-nale diminuisce in maniera direttamente propor-zionale alla riduzione della portata cardiaca e il flusso ematico all'interno dei reni viene redistri-buito.La frazione di filtrazione e il Na filtrato si ri-ducono,mentre il riassorbimento tubulare aumen-ta. L'intensa attivazione simpatica che accompa-gna l'insufficienza cardiaca stimola il rilascio di re-nina da parte dell' apparato iuxta-glomerulare che è situato vicino alla parte discendente dell' ansa di Henle.La renina prodotta dal rene interagisce con l'angiotensinogeno,formando angiotensina I,a partire dalla quale ha origine l'angiotensina II per intervento dell' enzima di conversione dell' angio-tensina (ACE).L'angiotensina II ha diversi effetti come:la stimolazione del rilascio di arginina vaso-pressina,cioè l'ormone antidiuretico (ADH);la va-socostrizione;l'aumento del rilascio di aldostero-ne;la vasocostrizione dell'arteriola efferente del glomerulo;la ritenzione renale di Na;l'aumento del rilascio di nor-adrenalina.La stimolazione del si-stema renina-angiotensina-aldosterone provoca l'au-mento dei livelli di aldosterone che aumenta il riassorbimento di Na a livello del nefrone distale, contribuendo alla ritenzione di liquidi.

Si ritiene che l'angiotensina II sia coinvolta anche nell'ipertrofia delle pareti dei vasi sanguigni e del miocardio, così da contribuire al rimodellamento del cuore e dei vasi periferici,che aggrava la sin-drome dell' insufficienza cardiaca.Conseguenze e-modinamiche dell’attivazione neuro-ormonale nell' Insuffiicienza cardiaca.

I livelli di noradrenalina plasmatica sono aumentati in maniera significativa e sono in relazione all'intensa sti-molazione nervosa simpatica, dal momento che i livelli di adrenalina plasmatica non sono aumentati. Elevati livelli plasmatici di noradrenalina nei pazienti con insufficienza cardiaca sono associati con una prognosi infausta, vedi le figure sottostanti. L’attivazione neuro-ormonale inizia assai precocemente; questo significa che essa è pre-sente non solo nei pazienti con insufficienza cardiaca congestizia conclamata, ma anche nei pazienti che sono ancora in fase asintomatica. In pratica questo significa che per avere un buon successo terapeutico, bisogna ini-ziare il trattamento quanto prima possibile e cioè quando il paziente è ancora nella fase asintomatica.
 Cuore Sano
Cuore Sano




